Klinik und Poliklinik für Neurologie der Westfälischen Wilhelms-Universität Münster
Differentialdiagnose und Therapie
In der Bundesrepublik Deutschland sind bislang ca. 80.000 Menschen mit dem HI-Virus infiziert und durch die moderne Tripletherapie (HAART) hat die AIDS-Inzidenz sich 1997 gegenüber den Vorjahren halbiert.
Ein häufiges Problem HIV-infizierter Patienten sind Schmerzen. Bei bis zu 60 % der stationär aufgenommen und bei bis zu 70 % der ambulant behandelten Patienten sollen Schmerzen die Ursache für einen Arztbesuch sein [1,2,3,].
Die Häufigkeit verschiedener organbezogener Schmerzzustände ist in Tabelle 1 dargestellt.
Tabelle 1: Organsysteme und Schmerzen bei HIV-Infektion [4]
| Kopfschmerzen | 10 – 55 % |
| Mundhöhle | 11 – 28 % |
| Ösophagus | 30 % |
| Thorakalbereich | 22 % |
| Abdomen | 8 – 10 % |
| Polyneuropathie | 6 – 30 % |
| Gelenke und Muskeln | 72 % |
Inzidenz, Prävalenz und Ätiologie des Symptoms Kopfschmerzen während der HIV-Infektion sind bisher erst in wenigen Querschnittstudien [5,6,7] und einer Längsschnittstudie [8] untersucht worden. Grundsätzlich sind während der HIV-Infektion vier wesentliche ätio-pathogenetische Mechanismen von Kopfschmerzen möglich [9,10,11] (Tabelle 2).
Tabelle 2: Wesentliche pathogenetische Mechanismen
| 1. HIV-assoziierter Kopfschmerz als primäre Neuromanifestation |
| 2. Symptomatischer Kopfschmerz bei sekundären Neuromanifestationen (opportunistische Infektionen, Neoplasma) |
| 3. Symptomatischer Kopfschmerz durch Medikamente zur Behandlung HIV-Infizierter |
| 4. Idiopathische Kopfschmerzen parallel zur HIV-Infektion |
Patienten mit HIV-Infektion beklagen häufig Kopfschmerzen. Schwerpunktmäßig tritt der HIV-assoziierte Kopfschmerz als Resultat der Invasion des HI-Virus in das Zentralnervensystem (primäre Neuromanifestation der HIV-Infektion) akzentuiert in den ersten Monaten nach der Infektion und in den späteren Stadien der HIV-Infektion mit Schwerpunkt im AIDS-Stadium auf [12].
In einer Untersuchung an 838 HIV-Infizierten ohne klinische Symptomatik der HIV-Infektion beklagten 3,8 % neu aufgetretene Kopfschmerzen im Vergleich zu 1 % einer nicht HIV-Infizierten [13].
Klinisch handelt es sich bei dem HIV-assoziierten Kopfschmerz um einen dumpfen, drückenden, ziehenden Kopfschmerz, der meistens bitemporal empfunden wird und von keinerlei vegetativer Symptomatik begleitet ist. Rein semiologisch analysiert ohne Kenntnis über das Vorliegen einer HIV-Infektion erfüllt dieser Kopfschmerz die Kriterien der internationalen Kopfschmerzgesellschaft für einen Kopfschmerz vom Spannungstyp.
Ätiologisch wird neben psychogenen Mechanismen (Auseinandersetzung mit der HIV-Infektion) eine aseptische, HIV-induzierte Meningitis oder Meningoenzephalitis als Ursache angesehen, insbesondere da das HI-Virus bereits kurze Zeit nach der Erstinfektion im Zentralnervensystem nachgewiesen werden kann [10,11]. Über die Prävalenz von HIV-assoziierten Kopfschmerzen in den späteren Stadien der HIV-Infektion (AIDS) lassen sich Angaben zwischen 11 und 64 % finden [9,10,11].
In einer eigenen Untersuchung an 180 Patienten mit HIV-Infektion unterschiedlicher Stadien ließen sich bei 53 % Kopfschmerzen eruieren, die die Kriterien der IHS für einen Kopfschmerz vom Spannungstyp erfüllten [14].
Während in den früheren Stadien der HIV-Infektion die Liquoranalyse meistens ein exsudatives Liquorsyndrom ergibt, das als Resultat der HIV-Infektion des ZNS interpretiert werden muß, findet sich in den Spätstadien der HIV-Infektion der HIV-assoziierte Kopfschmerz ohne Pleozytose im Liquor.
Diese Anzytose im Liquor entsteht durch den progredienten Immundefekt. Die ätiopathogenetischen Mechanismen des HIV-assoziierten Kopfschmerzes sind bis heute weitgehend ungeklärt. Es ist völlig offen, ob der HIV-assoziierte Kopfschmerz ein Resultat der HIV-assoziierten Enzephalopathie darstellt, oder aber das Symptom einer blanden HIV-induzierten Meningitis mit Pleo- oder Anzytose.
Als eventuelle Möglichkeit wird diskutiert, daß HIV-induzierte, zentrale Alterationen zu einer Veränderung der Schmerzverarbeitung und Schmerzkontrolle führen [9,10,13-15].
Als relativ sicher kann angesehen werden, daß der primäre, HIV-assoziierte Kopfschmerz in Korrelation zur Progredienz der HIV-Infektion zunimmt. Da dieser primäre HIV-assoziierte Kopfschmerz klinisch sehr uniform auftritt und eine hohe Inzidenz aufweist, ist es sinnvoll, dem primären HIV-assoziierten Kopfschmerz bei einer Revision der IHS-Klassifikation eine eigene Ziffer in der Gruppe 9 der IHS-Klassifikation einzuräumen.
Therapeutisch spricht der primäre HIV-assoziierte Kopfschmerz am besten auf die gleichen Therapieverfahren wie der idiopathische Kopfschmerz vom Spannungstyp an.
Zur Akuttherapie hat sich Acetylsalicylsäure (z.B. 1000 mg), Paracetamol (z.B. 1000 mg) und Indometacin (z. B. 500 mg) bewährt.
Zur Prophylaxe haben sich in Analogie zum idiopathischen Kopfschmerz vom Spannungstyp Amitriptylin (50 bis 75 mg) und Tradozon (100 bis 200 mg) bewährt [9,10,11].
Interaktionen mit gängigen Medikamenten der antiretroviralen Basistherapie müssen beachtet werden.
Tabelle 3: Interaktionen von Neuropsychopharmaka und Analgetika mit antiretroviral wirksamen Medikamenten
| kontraindiziert | sorgfältige Überwachung, gewisses Risiko |
|
| Amprenavir (Abacavir |
Ergotamin Dihydroergotamin |
Impramin Phenytoin |
| Crixivan (Indinavir) |
Carbamazepin Dihydroergotamin |
ß-Blocker Phenytoin |
| Fortovase (Saquinavir) |
Dihydroergotamin Ergotamin |
|
| HIVID (ddC) |
Carbamazepin, Phenytoin | |
| Invirase (Saquinavir) |
Ergotamin Dihydroergotamin |
ß-Blocker Clonazepam Phenytoin Phenobarbital |
| Norvir (Ritonavir) |
Ergotamin Oxazepam |
Amitriptylin, Clomipramin,
Imipramin u.v.a. |
| Rescriptor (Delavirdin) |
Phenobarbital Phenytoin Dexamethason |
Fluoxetin, Carbamazepin, Diazepam, Ergotamin, Prednison, Prednisolon |
| Retrovir (Zidovudin) |
Acetylsalicylsäure, Carbamazepin, Indometacin, Naproxen, Paracetamol, Phenytoin, Valproinsäure |
|
| Sustiva | Triazolam | |
| Videx | Phenytoin, Propranolol, Valproinsäure |
|
| Viracept (Nelfinavir) |
Dihydroergotamin, Phenobarbital, Phenytoin, Triazolam |
Carbamazepin, Clonazepam,
Diazepam, Oxazepam |
| Viramune (Nevirapin) |
Dexamethason Phenytoin |
|
| Zerit (Stavudin) |
Phenytoin | |
| Ziagen (Abacavir) |
Amitriptylin, Chloralhydrat, Chlorpromazin, Doxepin, Imipramin, Lamotrigin, Oxazepam, Paracetamol, Phenobarbital, Phenytoin, Promethazin, Propanolol, Valproat |
Die Probleme der Kombination und der Kontraindikation sind der Tabelle 3 zu entnehmen.
Symptomatischer Kopfschmerz bei sekundären Neuromanifestationen, z. B. opportunistische Infektionen, Neoplasma.
Im Gegensatz zu den HIV-assoziierten Kopfschmerzen sind symptomatische Kopfschmerzen als Resultat sekundärer Neuromanifestationen oft einfacher zu diagnostizieren.
Die Prävalenz dieser Kopfschmerzen soll ª 3 % für alle HIV-Infizierten betragen [16].
Klinisch richtungsweisend ist der plötzlich auftretende, dumpfe, drückende, ziehende, sehr heftige Kopfschmerz, oft in Begleitung mit fokalneurologischen Ausfällen oder aber epileptischen Anfällen.
Die Ätiopathogenese dieser symptomatischen Kopfschmerzen ist vielfältig. Erhöhung des intrakranialen Druckes, Ödembildung oder ein Hydrozephalus entstehen in Begleitung opportunistischer Infektionen.
Einen weiteren pathogenetischen Mechanismus bilden entzündliche Prozesse z. B. bei einer Meningitis oder Meningoenzephalitis.
Häufige Ursachen für plötzlich auftretende Kopfschmerzen im AIDS-Stadium stellen sekundäre Neuromanifestationen wie z. B. die Toxoplasmose und die Kryptokokkose dar, selten findet sich eine progressive multifokale Leukenzephalopathie [Abb. 1] [Abb. 2].

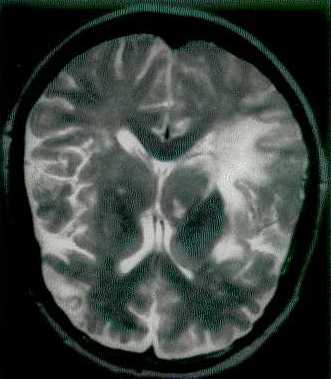
Abb. 1: Progressive multifokale Leukenzephalopathie im T2-gewichteten Kernspintomogramm
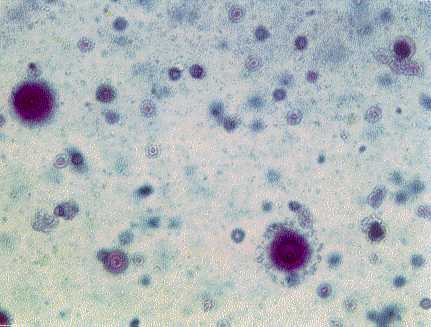
Abb. 2:
Kryptokokken im Sayk-Präparat (Methylviolett, 400fach vergrößert)
Andererseits entwickeln z. B. nur 50 % der Patienten, bei denen eine Toxoplasmose nachgewiesen wurde, Kopfschmerzen [8]. Ob eine HIV-Infektion zur Ausbildung eines Pseudotumor cerebri prädisponiert, muß offengelassen werden [16].
Tabelle 4 gibt einen Überblick über sekundäre Neuromanifestationen, die Ursachen von Kopfschmerzen darstellen können.
| Häufig | Seltener | Sehr selten |
| Meningitis /Meningoenzephalitis
verursacht durch Kryptokokken (hat sich in verschiedenen Studien als häufigste Ursache erwiesen) |
Herpes zoster | Meningeosis leucaemica |
| Toxoplasmose (fokale und diffuse) | Herpes simplex-Enzephalitis | Mykobakteriosen |
| Progressive multifokale Leukenzephalopathie |
Bakterieller Abszess / bakterielle Meningitis |
|
| Zerebrale Candidose | Intrakranielles Kaposi-Sarkom | |
| Zerebrales Lymphom | Pseudotumor cerebri | |
| Lues cerebrospinalis | ||
| Postherpetische Neuralgie |
Zur weiterführenden Diagnostik dieser symptomatischen Kopfschmerzen bei sekundären Neuromanifestationen sind eine Kernspintomographie, eine Computertomographie mit Kontrastmittel, eine Lumbalpunktion mit Druckmessung und Liquoranalyse, spektroskopische Untersuchungen und evtl. auch eine stereotaktische Biopsie notwendig. Die Therapie dieser Kopfschmerzen besteht primär in der Therapie der sekundären Neuromanifestationen (11, 14), symptomatische Therapien sind nach den Empfehlungen der WHO durchzuführen.
Auch Gesichtsschmerzen treten gehäuft während der HIV-Infektion auf, die postherpetische Neuralgie scheint sich bei HIV-Infizierten häufiger als bei Gesunden einzustellen [9]. Die Therapie orientiert sich nach der Vorgehensweise für nicht HIV-Infizierte.
Eine weitere Ursache für Gesichtsschmerzen sind z. B. Sinusitiden, die während der HIV-Infektion durch das gesamte Erregerspektrum verursacht sein können und oft zu hartnäckigen Rezidiven neigen. Eine symptomatische kausale Analgetikatherapie und eine Behandlung durch einen auf dem Gebiet der HIV-Infektion erfahrenen HNO-Arzt ist notwendig.
Kopfschmerz als Nebenwirkung von Medikamenten zur Behandlung HIV-Infizierter
Medikamente, die zur antiretroviralen Basistherapie benutzt werden oder aber symptomatisch zur Behandlung anderer Erkrankungen während der HIV-Infektion, sind öfters Ursache von Kopfschmerzen.
Die meisten Patienten berichten über einen dumpfen, drückenden Kopfschmerz, der akzentuiert in den ersten Wochen nach Erstapplikation auftritt und nicht von vegetativen Symptomen begleitet ist.
Der wesentliche diagnostische Hinweis besteht in der zeitlichen Korrelation mit der Applikation eines bislang nicht eingesetzten Medikamentes. In der Literatur finden sich Angaben über die Prävalenz des Zidovudin-induzierten symptomatischen Kopfschmerzes von 16 bis 50 % [7, 17, 10, 11].
In einer Placebo-kontrollierten Untersuchung war jedoch die Inzidenz von symptomatischen Kopfschmerzen durch Zidovudin mit 42 % im Vergleich zur Placebogruppe mit 37 % nur geringfügig höher [5, 12].
Meistens sistieren die Zidovudin-induzierten symptomatischen Kopfschmerzen nach einigen Wochen, gelegentlich kann die Umstellung auf andere antiretrovirale Substanzen sinnvoll sein, wobei immer berücksichtigt werden muß, daß zumindest ein Medikament der antiretroviralen Tripletherapie eine gute Liquorgängigkeit aufweisen muß [11].
Oft können symptomatische Kopfschmerzen in der Initialphase durch die zusätzliche Applikation von Thymoleptika (s. Tabelle 3) überbrückt werden. Auch Substanzen wie Trimethoprim, Fluconazol, Ethambutol, Amphotericin und Methotrexat können eine Ursache von Kopfschmerzen bei Patienten mit HIV-Infektion darstellen.
Primäre, idiopathische Kopfschmerzen bei Patienten mit HIV-Infektion (IHS 1-4)
Es ist davon auszugehen, daß die Verteilung primärer idiopathischer Kopfschmerzen bei Patienten mit HIV-Infektion dem Verteilungsmuster in der Gesamtbevölkerung entspricht. Einige größere Studien sowie eigene Untersuchungen scheinen diese Hypothese zu bestätigen [6, 8, 9, 10, 11, 14].
In einer Querschnittsuntersuchung an 180 Patienten mit HIV-Infektion unterschiedlicher Stadien wiesen nach den Richtlinien der IHS 63,5 % einen episodischen Kopfschmerz vom Spannungstyp und 12 % eine Migräne ohne Aura auf. Patienten ohne opportunistische Infektion oder Neoplasma waren ausgeschlossen worden. Unter den Patienten mit Migräne wiesen 4 eine Migräne mit Aura auf. Die Patienten, bei denen zum Zeitpunkt der Querschnittsuntersuchung eine idiopathische Kopfschmerzerkrankung vorgelegen hatte, wurden über einen Zeitraum von sechs Monaten nachuntersucht. Es stellte sich eine signifikante Reduktion der Frequenz und Intensität von Migräneattacken heraus. Patienten unter einer Therapie mit Zidovudin wiesen einen höheren Rückgang von Migräneattacken auf. Im Gegensatz hierzu stiegen die Anzahl von Attacken eines episodischen Kopfschmerzes vom Spannungstyp im Untersuchungszeitraum an. Die Abnahme von Migräneattacken und die Zunahme des episodischen Kopfschmerzes vom Spannungstyp könnte z. B. darauf zurückgeführt werden, daß die migränespezifische neurogene Entzündung durch immunologische Mechanismen, die durch das HI-Virus induziert wurden, alteriert ist.
Alternativ wäre z. B. auch ein gewisser prophylaktischer Effekt von Ziduvodin denkbar, da Patienten unter dieser Medikation über einen ausgeprägteren Rückgang von Migräneattacken berichteten.
Patienten mit HIV-Infektion weisen weiter eine Veränderung des autonomen Nervensystems auf, so daß möglicherweise die Grundaktivität des autonomen Nervensystems so alteriert ist, daß weniger Migräneanfälle auftreten [18]. Da der episodische Kopfschmerz vom Spannungstyp nicht sicher vom primären HIV-assoziierten Kopfschmerz klinisch zu differenzieren ist, muß angenommen werden, daß sich unter den Patienten mit einem idiopathischen Kopfschmerz vom Spannungstyp auch Patienten mit einem HIV-assoziierten Kopfschmerz verbergen.
Die Therapie der idiopathischen Kopfschmerzen richtet sich nach den Prinzipien, die bei Patienten ohne HIV-Infektion etabliert sind, wobei die Probleme der Medikamenteninteraktionen (Tabelle 3) besonders berücksichtigt werden müssen.
Literaturverzeichnis
- Robert-Koch-Institut Berlin: 127. Bericht des AIDS-Zentrums im Robert-Koch-Instiut über epidemiologische Daten. AIDS/HIV Quartalsbericht III/97.
- Moss, V.: Palliative Care in advanced HIV-disease: presentatioin, problems and palliation. AIDS, 4 (1990), 235 – 242.
- Schoffermann, J.: Pain: diagnosis and management in the palliative care of AIDS. J. Pall. Care, 4 (1986) 46 – 49.
- Wesselmann U.: Schmerzsyndrome bei AIDS. Anaesthesist 1996, 45: 1004-1014.
- Goldstein, J.: Headache and Acquired Immunodeficiency Syndrome. Neurol Clin 1990; 8:947-960.
- Lipton RB, Feraru EF, Weiss G, Chhabria M, Aronow H et al.: Headache in HIV-1-related disorders. Headache 1991; 31:518-522.
- Singer EJ., Zorilla C, Fahy-Chandon B, Chi S, Syndulko K, Tourtellotte WW: Painful symptoms reported by ambulatory HIV-infected men in a longitudinal study. Pain 1993; 54:15-19.
- Singer EJ, Kim J, Fahy-Chandon B, Datta A, Tourtellotte WW: Headache in ambulatory HIV-1 infected men enrolled in a longitudinal study. Neurology 1996; 46:487-494.
- Evers S, Brilla R, Husstedt IV: Headache and Human Immunodeficiency Virus Infection – A Systematic Review. Headache Quarterly (1998): In Press.
- Evers S, Husstedt IV: Kopfschmerzen während der HIV-Infektion – Differentialdiagnose und Therapie. Nervenheilkunde (1998): Im Druck.
- Husstedt IW, Evers S, Stögbauer F, Schuierer G: Neurologische Manifestationen der HIV-1-Infektion/AIDS: 206-278. In: Husstedt IW (Hrsg) HIV und AIDS – Fach-spezifische Diagnostik und Therapie, Springer Verlag Heidelberg 1998.
- Holloway RG, Kieburtz KD. Headache and the human immunodeficiency virus type 1 infection. Headache 1995; 35:245-255.
- Hoover DR, Saah AJ, Bacella H, Murphy R, Visscher B, Anderson R, et al. Signs and symptoms of “asymptomatic” HIV-1 infection in homosexual men. J Acquir Immune Defic Syndr 1993; 6:66-71.
- Evers S, Brilla R, Bauer B, Lüttmann S, Husstedt IW. Changes of primary headache during HIV infection. Cephalgia 1997; 17:319-320.
- Berger JR, Stein N, Pall L. Headache and human immunodeficiency virus infection: A case contro study. Eur Neurol 1996; 36:229-233.
- Schwarz S, Husstedt IW, Georgiadis D, Reichelt D, Zidek W. Benign intracranial hypertension in an HIV infected patient: Headache as the only presenting sign. AIDS 1995; 9:657-658.
- Penford J, Clark AJM. Pain syndromes in HIV infection. Can J Anaesth 1992; 39:724-730.
- Husstedt IW, Yilmaz M, Reichelt D, Evers S, Lüttmann S, Zidek W, at al. Die autonome Polyneuropathie HIV-Infizierter. In: Jäger H (ed). AIDS- Management der Erkrankung. Landsberg: Ecomed; 1996; 184-185.
- Würdemann U. Wechselwirkungen bei HIV-Medikamenten. Deutsche AIDS-Hilfe E. V. (Hrsj), 1998.